子宮がんになりやすい人は?子宮体がんの受診のタイミングと検査内容について
日本では子宮がん検診の普及により子宮頚がんで死亡する人の割合は減少しています。
しかし一方で、子宮体がんで死亡する人の割合は増加しているといわれています。
一般的な子宮がん検診は子宮頸がんの検診を指しており、子宮体がんの検査は含まれていません。
そのため子宮体がんの発見が遅れてしまうことも少なくないのです。
今回は、子宮体がんになりやすい人や子宮体がんの受診のタイミング、検査内容などについても詳しくご紹介していきたいと思います。
▼【ベストセラーを無料プレゼント中!】今すぐガン対策を行う!1ヶ月でガン細胞を死滅させる食事法
子宮体がんになりやすい人はどんな人?
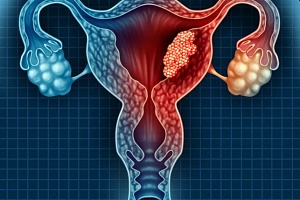
子宮のがんという場合、子宮頚がんと子宮体がんの二種類に分類されます。
子宮体がんは、子宮の中でも赤ちゃんが発育・生育していく「子宮体」と呼ばれる部位にできるがんです。
子宮体がんの大部分が子宮内膜という組織から発生するため、別名「子宮内膜がん」と呼ばれることもあります。
子宮体がんの初期症状では圧倒的に月経以外の不正出血が多く、子宮体がんの患者で約90%に不正出血が見られています。
その他には、おりものの増加、月経周期や期間の乱れなどの症状が現れる場合も子宮体がんが考えられます。
ここ数年、日本国内でも子宮体がんを発症する女性が増えていますが子宮体がんはどんな人がなりやすいのでしょうか。
まずは年齢が関係しています。
子宮頸がんにかかりやすいのは30~40歳代であるのに対して、子宮体がんは40歳ごろから増え始めて50~60歳ごろに最も多くなります。
また、昨今子どもを産まない女性も増えていますが、出産経験がない人も子宮体がんを発症しやすい傾向にあります。
子宮頸がんがウイルス感染を原因とするのに対し、子宮体がんでは食事などの生活習慣の影響が指摘されているので、特に肥満傾向にある人は要注意です。
他にも、高血圧・糖尿病、乳がんや大腸がんなどの家族歴がある人は遺伝的な要因で子宮体がんを発症しやすいとも考えられています。
子宮体がんの進行スピードと原因について

子宮体がんになった場合の進行スピードはがんの種類によって異なります。
では次に子宮体がんの種類と原因についてみていきたいと思います。
子宮体がんの原因を大きく分けると2つになります。
・Ⅰ型 卵胞ホルモン(エストロゲン)の増加が原因
・Ⅱ型 がんに関連した遺伝子異常
子宮体がんにはⅠ型とⅡ型があり、Ⅱ型のほうがより進行のスピードが速くなります。
ほとんどの子宮がんは子宮内膜に発生するのですが、子宮体がんのうち子宮の結合組織と呼ばれる部分から発生したものは「肉腫」と呼ばれています。
全体に占める割合は5%未満とわずかなのですが、発症してしまうと一気に進行速度が上がり治療しても再発する可能性が大変高くなります。
卵胞ホルモンがなんらかの原因で増えすぎてしまうと、子宮内膜増殖症を引き起こし子宮体がんのリスク因子となると考えられています。
卵胞ホルモンは子宮内膜の発育を促すホルモンですが、この卵胞ホルモンが増加する要因は次のとおりです。
・出産経験がない
・肥満
・月経不順
・卵胞ホルモン製剤の投与
子宮体がんのリスク因子として「出産経験がない」ことがあげられます。
女性は出産するとエストロゲン(卵胞ホルモン)とプロゲステロン(黄体ホルモン)という両方のホルモン値が高くなります。
このプロゲステロンが妊娠中はエストロゲンの量を調整してくれています。
一方で出産経験がないということは、エストロゲンが優位となる期間が長くなるために子宮体がんを発症しやすくなるのです。
他にもリスク因子となるのが肥満です。
実は、体の脂肪組織に存在している酵素によって男性ホルモンからエストロゲンが生成されることが研究により明らかになっています。
そのため、肥満で脂肪組織が多い人であるほど生成されるエストロゲン量も多くなると考えられているのです。
肥満の人はそうでない人に比べて体内のエストロゲン量が多いために子宮内膜が増殖しやすく、子宮体がん発症のリスクが高まります。
閉経したからといってエストロゲンが減少するとは限りません。
卵子の放出に関わる月経異常も要因と考えられています。
更年期障害の治療のためエストロゲン投与の治療を受けている人も子宮体がんになりやすいので注意が必要です。
エストロゲン濃度の上昇に関係なく子宮体がんが発症するケースもあります。
それが、がんに関連した遺伝的な要因である場合です。
高血圧や糖尿病など生活習慣病や乳がんや大腸がんなどの家族歴があるという人は子宮体がんを発症する確率があがると考えられています。
▼【ベストセラーを無料プレゼント中!】今すぐガン対策を行う!1ヶ月でガン細胞を死滅させる食事法
子宮体がんの受診のタイミングと検査

子宮体がんが見つかるほとんどの人に不正性器出血がみられています。
閉経したのに出血がみられる場合は特に要注意です。
近年は、20~40歳代で月経不順や不妊などを原因とした子宮体がんを発症する人が増加しています。
生理でないのに出血がみられているという場合や、下腹部痛がみられるという場合も要注意です。
もともと月経周期が不順な人は見分けるのが難しい場合もありますが、いつもと違って出血が止まらないなど何か気づいた点があった場合は、念のため産婦人科の診察を受けることをおすすめします。
不正性器出血がみられる疾患は子宮体がん以外にも多くあり、それらの疾患との鑑別が非常に重要となります。
出血はみられず、おりものだけがみられたという人もいますので、おりものの色や性状、量が変わったなど何か気づいた点があれば念のために受診をすることがのぞましいでしょう。
子宮体がんの検査を受ける場合、どのような検査が行われるのでしょうか。
子宮体がんの種類によって検査が異なりますので、詳しくお話していきたいと思います。
1.内診(直腸診)
内診ではドクターが膣に指を挿入し、子宮の大きさや硬さ、形や位置などを確認していきます。
下腹部を手で押したときに痛みがないかどうかもチェックします。
2.子宮鏡検査
内診や直腸診よりも、より詳細な子宮内部の様子を把握したいときに子宮鏡検査を行います。
膣から小さな内視鏡を挿入して子宮内部の様子やがん細胞の広がりをチェックします。
子宮頚部にまで病変が及んでいるかどうかも合わせて確認していきます。
月経により出血がある場合、詳細な検査が行えないために中止になることがあります。
子宮の入り口が硬かったり狭かったりして子宮鏡が挿入できない場合も中止となり、別の検査が行われることもあります。
基本的に子宮鏡検査は麻酔なしで行います。
3.画像検査
外来治療をするか入院して手術をする必要があるのかといった治療方針を決定する際に、CT/MRIなどの画像診断が有用となります。
・エコー
膣から超音波機器を挿入して検査を行います。
子宮内膜の厚みを調べることができ、子宮体がん以外にも子宮筋腫やポリープといった他の疾患が見つかることもあります。
子宮内膜の厚みを測定して子宮体がんの診断に役立てます。
痛みや出血を伴わない検査であり、細胞診や組織診を行う前に実施されることが多い検査です。
・CT/MRI
MRI検査では子宮をはじめ骨盤周辺の病変を調べるのに役に立ちます。
子宮体がんだけではなく子宮筋腫や子宮内膜症など別の病変が見つかることもあります。
子宮内膜が分厚くなっていた場合は画像としてくっきりと確認することができます。
CT検査は薄く広がっているがんや悪性度が低いといわれるがんでも調べるのに有効な検査です。
子宮体がんだけではなく大腸がんなど他の臓器への転移の有無や程度についても確認することができます。
4.細胞診・組織診
細胞診ではがん細胞の存在の有無を確認します。
細いチューブやブラシの形をした器具を使って直接、子宮内膜を採取するのでより正確な細胞の情報を得ることが可能です。
子宮頸がんの検査では綿棒などで子宮頸部の表面から細胞をこすりとって検査を行います。
子宮体がんの検査では子宮体部の細胞を専用のブラシでこすりとって検査します。
細胞診で何か異常がみられた場合、もしくはより精密な検査を受ける必要があると判断された場合、組織診が行われます。
細いスプーンやチューブのような器具を用いて、がん細胞が存在する可能性が高い部分の組織を直接採取します。
採取する範囲はそれぞれの状況によって異なりますが、子宮内膜増殖症との鑑別が困難な場合などは子宮内膜の広範囲を採取することもあり、その場合は麻酔を使用していきます。
細胞診よりもより詳細な細胞情報を得ることができ、確定診断に結び付ける重要な検査です。
高齢で出産から年月がかなり経過していたり、出産の経験がない、あるいは帝王切開での出産だったという人は子宮の入り口が狭く硬くなりやすく、器具を十分に挿入できなかったり挿入中に痛みが生じ十分な組織を採取できないことも考えられます。
その場合には子宮口を広げるための処置の実施や麻酔を使用して検査を行います。
5.腫瘍マーカー
がんが存在するかどうかの参考とする検査として腫瘍マーカー検査があり、血液検査をすることで調べることができます。
子宮体がんで上昇を示す腫瘍マーカーは存在しないのですが、CEA、CA125などの数値は子宮のがんで上昇することもあるため参考所見とされる場合があります。
多臓器へ転移しているかどうかを調べる際に、血液検査による腫瘍マーカーの値を確認します。
子宮体がんの問診内容

ここでは、子宮体がんの検査を開始する前に行われる問診内容についてご紹介していきたいと思います。
問診による情報収集は検査や治療方針を決定するうえでも非常に重要です。
1.月経について
月経は毎回順調かどうか、最近の月経はいつか、周期、閉経はいつごろだったかについて確認します。
検査の日に出血が残っていたりすると実施が難しくなることもあるため、その参考にする場合もあります。
月経による出血量が多い場合には、より正確な検査実施のために数日経過して出血量が落ち着いてきてから再度検査を行うこともあります。
2.妊娠・出産の有無
出産経験がない方は出産経験がある人に比べてエストロゲンの影響を受ける期間が長いため子宮体がんのリスクが高まります。
このため出産経験の有無を確認します。
出産経験がある場合は妊娠および出産回数や自然分娩だったのか帝王切開だったのかについても聞かれます。
出産経験がない、あるいは出産様式が帝王切開のみである人は子宮口が狭いため検査時に痛みを感じやすくなります。
3.婦人科系の病気の有無
婦人科系の疾患の有無についても把握し、子宮体がん病変との鑑別を行います。
4.ホルモン剤の使用の有無
更年期障害の治療などでホルモン療法を受けているかどうかは子宮体がんの罹患リスクを把握するのに重要な情報です。
他にも、乳がんの治療で「タモキシフェン」というホルモン剤を内服している場合も子宮体がんの発症リスクが上がるとされています。
そのため、乳がん治療でホルモン剤を使用している人は定期的に毎年の検査を行うことが推奨されています。
5.月経以外の出血の有無
子宮体がんは月経以外の不正出血がみられることがほとんどなので、これはとても重要な情報です。
出血量はもちろん、月経痛、おりものの有無や程度、色や性状についても詳細に確認します。
6.家族歴
家族に大腸がんや乳がんなどを発症した人がいると子宮体がんのリスクは高まることが知られており、家族歴を把握することは非常に重要となります。
7.造影剤アレルギーの有無
造影剤アレルギーがある場合は造影剤を使用した検査を行うことができないため必ず確認を行います。
造影剤アレルギーがある場合には他の検査の実施が検討されることになります。
まとめ
少子化や晩婚化や食の乱れなど女性のライフスタイルの変化によって国内での子宮体がんの罹患者数は年々増加傾向にあります。
子宮体がんは現代女性の生活習慣に起因した病気だともいえるでしょう。
子宮体がんは初期の段階で発見されて治療を行うことができれば生存率は90%以上となります。
しかし、発見が遅れてがんが進行してしまうと生存率は一気に低下します。
子宮体がんも他のがんと同様に早期発見・早期治療がとても重要になりますが、各自治体で検診が実施されているわけではなく人間ドッグの項目にも子宮体がん検診は含まれていません。
そのため、いかに早い段階でがんの存在を見つけることができるかが大きな課題となっています。
不正出血や下腹部痛などの症状がみられた場合は早めに病院を受診することが大切です。
医療機関も子宮体がんの存在を念頭においた問診や内診、検査を進めていくことが早期発見の鍵となります。
▼がんを種類別(部位別)に解説!がんの特徴、症状、検査方法、進行度、治療法の記事まとめ
▼今から始めるがん対策!がん予防・三大療法・代替療法・抗がん剤・がん細胞・食事療法の記事まとめ
▼【ベストセラーを無料プレゼント中!】今すぐガン対策を行う!1ヶ月でガン細胞を死滅させる食事法
