血便は直腸がんのサイン!すぐに医師の診察を
日本人の3人に1人が痔持ちだと言われますが、「痔だと思って放置していたが実は直腸がんだった」というケースがあります。
肛門に近い「直腸」に出来る悪性腫瘍が直腸がんです。
直腸がんについて、症状や検査方法、治療方法などを詳しく解説します。
▼【ベストセラーを無料プレゼント中!】今すぐガン対策を行う!1ヶ月でガン細胞を死滅させる食事法
直腸がんとは
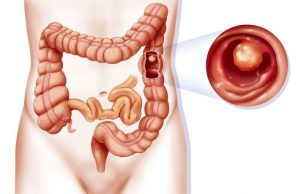
食生活が乱れた現代社会では、大腸がんにかかる人が急増しています。
特に近年では、女性で大腸がんにかかる方が急増しています。
大腸がんの中でも直腸がんは発症する方が多い病気と言えます。
大腸の中は粘膜で覆われており、その下の腸の壁は4層構造になっています。
大腸がんは大腸のこの粘膜に発生してきます。
大腸には「ポリープ」と言う良性のデキモノが発生することが良くあります。
内視鏡検診で検査のついでにポリープを取り出した経験をお持ちの方も少なくないでしょう。
直腸にも同様にポリープが出来ることがありますが、ガンと何らかの関係があるといえます。
悪性か良性かは顕微鏡でのぞいてみて「組織診断」と言う検査で確定されるわけですが、悪性の場合周囲の組織に食い込んで無限に増えていく傾向が見られます。
良性のポリープの中にもガンに似通った細胞が見つかったり、一部悪性の部分が混じっていたりもします。
そのためポリープが見つかれば直腸がんになるリスクが高いと考えて、年に一度の定期健診を受けることが重要です。
直腸がんには比較的早期から特徴的な症状があります。
それは血便です。
肛門に近い場所にガンが出来るので、出血が見られやすいというわけです。
そこでガンの治療の大原則である早期発見のためにも、血便を経験したら直腸がんを念頭に置いて、かかりつけ医などに受診し治療の機会を逸しないことが大事です。
しかし早期発見が大事なのは何故でしょうか。
これは直腸がんの成長していく様子を考えれば明らかになります。
大腸がんは発生時は大腸の表面の粘膜に止まっています。
成長すると粘膜の下の層に食い込んで行き、ついには腸の外壁からお腹の内部に広く散らばります。
がん細胞が腹の中に散らばると無数のがん細胞が腹膜に食いついたり(これを腹膜播種と言います)、血液の流れに乗って肺や肝臓などの他の臓器へ新たにガンの病巣をばら撒いたりすることになります。
早期に治療すればガン周辺を切り取るだけで治療は済みますが、他の臓器に転移したり、腹膜に転移したりすると治療は難しくなります。
直腸がんの症状の現れ方
直腸がんは早期発見が一番ではありますが、自覚症状が無いこともしばしばあります。
これはガンが成長過程にあるときには、がん細胞が広がる範囲が狭く出血があったとしても、極少量で肉眼では確認出来ない場合もあるからです。
しかし完全に自覚症状が無いまま、がん細胞が増加し進行していくともあまり考えられず、よくよく考えてみると症状や兆しはあったと言う場合もよくあります。
直腸がんの症状として注意すべき兆候を解説いたします。
直腸がんの典型的で有名な症状としては「血便」が挙げられます。
出血して便に混ざるには幾つか理由があります。
まず、ガン自体から出血する状況が考えられます。
直腸がんが進行しある程度のボリュームを持ってくると古いがん細胞が死滅し、がんを形作る腫瘍の一部が崩壊して出血することがあります。
もう一つの理由としては、成長した直腸がんに便が肛門に向かう途中で擦れて、腫瘍の表面に傷が出来て出血することが挙げられます。
いずれにせよ出血は直腸がんの存在自体に関係しているので、毎日のトイレの際に血便が出ていないかひと目確認しておくとよいでしょう。
「便秘」や「軟便」などのお通じの不調、いわゆる便通異常も警戒すべき症状です。
体質的に便秘をよく繰り返したり、はたまた便がいつもゆるいなど何らかの便通異常を抱えている人は多いですが、ガンによる特徴的な便通異常として、便秘と下痢を繰り返すと言う状態が継続することを指摘することが出来ます。
このような便通異常が起きるのはガンが成長して腸の表面から大きく成長し、便の通過を物理的に妨害するためと考えられています。
便を通そうにもがんが邪魔をするので、排便してもウサギの糞のように小さい塊が落ちる程度で便がいつまでたってもお腹に残るような不快感に襲われることもあります。
直腸がんでは便を排泄したあとも便があるために、再び便意を感じてしまうわけです。
ガンの成長が更に進むと、便通異常が更に悪化し「腹痛」を起こすこともあります。
がん細胞が腸の内部を完全に塞いでしまうと「腸閉塞」と言う状態となり猛烈な腹痛におそわれ、命の危険が出てきます。
自覚症状ではありませんが、直腸がんの方は血液検査で「貧血」を指摘されることがあります。
これは継続的にがんから出血するため結果的に貧血状態になってしまうためと考えられます。
他の症状としては「お腹が張る」感覚が(腹部膨満感)がありますが、これも腫瘍の成長により臓器が圧迫されることが関係していると考えられます。
検査と診断について
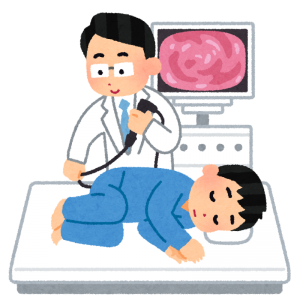
直腸がんの検査は「便潜血検査」から始まります。
これは便が腸の肛門に向かって内部を移動する際に、がん細胞に接触し、ガン自体から出血しそれが便に含まれていることから、血が混じっていないかを検査します。
検査方法は便の表面を採便棒でこすり、血の有無を確認します。
血が陽性、つまり便に血が混じっていると確認されたら、「大腸内視鏡検査」を受けることになります。
この検査は肛門から専用の電子スコープが付いた内視鏡を挿入して、直腸の内部を目で見て粘膜の表面の変化を観察する検査です。
内視鏡検査の何よりの長所は、がんの出来ている病巣の状態を直接観察できることです。
がんの位置や大きさを確認できるのはもちろんですが、中には一見して表面の変化が少ないタイプのガンもあります。
内視鏡検査ではそのような疑いがあるときには、特殊な染色液をがん細胞が疑われる場所に吹き付けて、色合いの変化を観察して表面の変化が乏しいタイプのガンも発見することができます。
内視鏡検査のもう一つのメリットは、ガンの細胞を直接採取できることです。
医師は知識と経験に基づいてある程度一見してガンかどうかは判断できますが、最終的には顕微鏡で悪性かどうかを最終確認する必要があります。
これを「病理検査」と言いますが、その検査のためのサンプルを採取する上で内視鏡検査は重要な検査方法と位置づけられています。
内視鏡検査の際には、腸の内部を内視鏡は動き回ることになるので腸の内部をキレイにしておく必要があります。
通常人間の腸の内部には、普通の人で1日分、便秘の人で3日分の便が貯まっているので、下剤を服用して、腸の中の残留物を流しておく処理が必要になります。
便潜血検査で直腸がんが疑われた際には、直腸に指を入れて、直腸の内部の変化を指先で判断することになります。
具体的にはゴム手袋をして、麻酔ゼリー指先に付けて10センチ程度深さの範囲直腸を触診するものです。
同様に直腸を直接検査する方法としては肛門直腸鏡を使用して、直腸内部を直接目で観察することがあります。
この2者の検査は事前の下剤服用などが不要で、直腸がんをより近い距離で肉眼で観察できたり触診で粘膜表面の変化確認できたりするので、直腸がんではよく使われる検査法です。
大腸全体の異常も確認するには、「注腸バリウム検査」が行われます。
これは大腸にバリウムを入れて腸を膨らませてX線で内部の変化を撮影するものです。
全身への転移の有無を確認するために、CTやMRIなどの検査も行われます。
▼【ベストセラーを無料プレゼント中!】今すぐガン対策を行う!1ヶ月でガン細胞を死滅させる食事法
治療方法
直腸がんを含めて大腸がんの治療でまず想定されるのが、「手術」でガンを取りきることです。
ここで問題になるのは、直腸がんの手術では自然な排便機能を維持できるのか、「ストーマ」と呼ばれる人工肛門を作る必要があるのかを十分に検討することです。
直腸がんでは早期であれば人工肛門を回避する方法もありますが、ガンの出来た場所(例えば肛門に近い場所にガンが出来ていた等)やガンの広がり具合によってはストーマを余儀なくされることもあります。
ここでは直腸がんの進行具合に応じて行われる治療法を解説します。
「内視鏡」による治療とは、内視鏡の操作でガンを取りきる方法です。
開腹しないので負担が小さく出血もすくないですが、内視鏡は大きな範囲を処置できないので早期の場合に限られます。
ガンが表面の変化が少ない場合には粘膜の下に生理食塩水を注射して、人為的に膨らませて高周波を流して粘膜ごと剥ぎ取る方法も最近では実施されている施設もあります。
内視鏡では誤操作による出血のリスクがあるので経験を積んだ医師にしてもらうのが大事です。
「腹腔鏡」による手術とは、お腹に数箇所穴を開けて、腹腔鏡と電気メスを挿入してお腹の中の手術を外部から腹腔鏡を操作して、ガンを切除する方法です。
傷が小さく腸が外気に曝されないので患者さんに負担が少ない方法で、熟練した医師では開腹手術同様の治療成績を上げています。
内視鏡治療では治療できない程度に進行している場合に検討される治療法です。
反面、腹腔鏡では可動性に劣り操作技術に限界があることと、周囲の血管や臓器にダメージを与えるリスクがあります。
手術による治療とは、一般的に言えばお腹を開腹してガンが発生している腸の一部を切除する方法です。
ただし直腸がんでは発生部位に応じて手術の方法が異なります。
肛門近くに出来た早期の直腸がんに対しては、開腹しない手術法が取られます。
この場合には肛門からガンにアプローチして、ガンのある部分の直腸の一部を切除する方法です。
肛門から手術できないときには開腹手術になります。
手術後の生活の質の高い生活を保障するために、出来るだけ人工肛門をつけない手術法が取られることが多くなっています。
人工肛門をつけない手術では、がんを切除した後、肛門括約筋(肛門を動かせる筋肉)を残して、肛門と残った直腸の端とつなぎ合わせる手術が行われます。
化学療法とは、いわゆる抗がん剤を使う治療法です。
手術で残ったがん細胞をたたいて再発を防いだり、肺などに転移し全身にガンが広がっているときに選択される治療法です。
早めの診察が大切

大腸は、結腸と直腸に大別されます。
大腸は体の右下腹にある盲腸に始まり、上行結腸、横行結腸、下降結腸、S条結腸を経て、直腸に繋がります。
直腸は肛門に繋がっており、便は最終的に肛門から排出されます。
直腸がんは、肛門に近い直腸に出来る悪性腫瘍の総称を言います。
大腸がんの中でも結腸癌の治療は進歩し、比較的直りやすい部類のガンに分類されていますが、直腸がんについては結腸癌ほど治療成績が良好とは言えません。
直腸の周囲は膀胱や子宮など狭い範囲に臓器が密集して隣り合う環境にあり、しかも多数のリンパ節や太い血管も複雑に走っているため、ガンが周囲の組織を巻き込んで広がったり、他の場所に飛んだりしやすい性質があるためと考えられています。
そのため、他のガン同様に早めの診察を受けることが大事です。
直腸がんは肛門に隣接しているので、比較的早期から出血して便に混じることが良くあります。
つまり「血便」と言う特徴的な症状があるので、早期に診察を受ける機会に遭遇する可能性は比較的高いと言えます。
しかし私達の誰もが、案外血便が出る経験を持っていることが良くあります。
痔による出血がそれです。
特にあまり動かない生活環境だったりすると、下半身の血のめぐりが悪くなりイボ痔が発生して血便を出すことも良くあります。
ここに落とし穴があります。
痔の出血なのか直腸がんによる出血なのか、見た目では区別が出来ないからです。
切れ痔では痛みを伴うことがあるので痔出血であると自己判断も出来ますが、痛みを伴わない痔出血もよくあるのです。
また痔が出てきたのか、と安易に自己診断して痔の軟膏を塗ってそのまま放置しておくと、実は直腸がんだった場合もありえるのです。
便に血が混じる場合、出血する場所によって色合いが異なっています。
胃潰瘍などの出血が便に混じるとどす黒い色を帯びることがありますが、直腸など肛門に近い場所に出血が起きると鮮明な赤色を帯びるので、一見して血便と判断できます。
痔の経験も無いのに出血するとびっくりして、お医者さんに駆け込んだりしますが、痔の経験を持っていると悪い意味でのなれが出来てしまうので、血便程度はたいしたことない、と一人合点しがちです。
直腸がんの治療法は格段の進歩を遂げており、早期に発見すれば人工肛門をつけることなく、内視鏡治療で完治することも可能になってきています。
そのため直腸がんも早期に治療を受けることが出来るように、血便が出たら直ぐに診察を受けることを心がけましょう。
まとめ
直腸がんの場合、血便という特徴的な症状が見られますし、早期発見ができればかなりの確率で治ると言われます。
一方で、痔による出血もありえるため放置してしまうケースもあります。
安易に自己判断をすることなく、気になる症状がある場合は医師に相談することが大切です。
▼がんを種類別(部位別)に解説!がんの特徴、症状、検査方法、進行度、治療法の記事まとめ
▼今から始めるがん対策!がん予防・三大療法・代替療法・抗がん剤・がん細胞・食事療法の記事まとめ
▼【ベストセラーを無料プレゼント中!】今すぐガン対策を行う!1ヶ月でガン細胞を死滅させる食事法
