1型糖尿病のインスリン治療について。必要性や低血糖との関係を解説
糖尿病には大きく分けて2つの種類があることをご存知でしょうか。
この2つはウイルス感染などをきっかけに発病する「1型糖尿病」と、食べすぎや運動不足などの生活習慣や肥満などから引き起こされる「2型糖尿病」です。
いずれの型も高血糖の状態が続くことで合併症を引き起こすので、血糖値を下げてくれるインスリンという物質が治療のカギになります。
1型糖尿病に対しては「インスリン」が治療の第一選択肢ですが、2型糖尿病にとっては最後の手段です。
同じ糖尿病なのになぜこのような違いがあるのでしょうか。
ここでは、1型糖尿病と2型糖尿病の違いとインスリンについて詳しくご紹介します。
▼【ベストセラーを無料プレゼント中!】今すぐに糖尿病を改善したい!3日で血糖値を下げる方法
1型糖尿病のインスリン治療
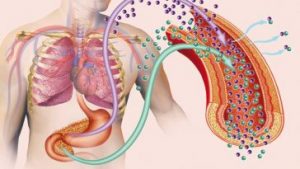
「糖」は体にとってエネルギー源の一つです。
直接筋肉や脳が取り込んで使うことができる血液中の糖分を血糖と言い、ホルモンの働きで常に一定の範囲に調整されるようになっています。
血糖値を調整するホルモンにはグルカゴンなどの血糖値を上げるものの他に血糖値を下げるインスリンがあります。
現在のように毎日決まった時刻に食事を摂れるようになったのは人類の長い歴史の中ではごく最近のことです。
そのため餓えた時にも血糖値を下げず生命を維持するために血糖値を上げる経路はいくつもありますが、上がった血糖値を下げることができるのはインスリンだけです。
1型糖尿病にはなぜインスリン治療が必要なのか、2型糖尿病とどこが異なるのかを解説します。
<1型糖尿病と2型糖尿病の違い>
1型糖尿病はすい臓のインスリンを作ることができなくなることが原因であり、2型糖尿病は体がインスリンをうまく利用できなくなることが原因です。
1型糖尿病の場合はすい臓の細胞が壊れてしまい、自力でインスリンを分泌することがほぼできません。
2型糖尿病の場合は食べすぎや運動不足で肝臓や筋肉に脂肪がたまることによってインスリンの働きが止まることはありませんが、鈍くなります。
この状態は「インスリン抵抗性」と呼ばれ、2型糖尿病の特徴です。
<1型糖尿病のインスリン治療の必要性>
1型糖尿病は感染症になった際にウイルスや細菌などの外敵から体を守る「免疫反応」が過剰に働いてしまい、自分自身のすい臓にまでダメージを与えてインスリンをつくれなくなってしまう病気です。
まずはインスリン抵抗性のメカニズムを見てみましょう。
食事をして血糖値が高くなると、すい臓から必要な量のインスリンが分泌されブドウ糖は肝臓に取り込まれます。
肝臓の機能が低下してブドウ糖を取り込めなくなると血液中のブドウ糖濃度が高まってしまいます。
そうなると、すい臓はさらに頑張ってインスリンを分泌して何とか血糖値を下げようとするのです。
このような状態を繰り返しているうちにすい臓が疲れ切ってしまいインスリンを分泌できなくなり、空腹時であっても血中のブドウ糖濃度が下がらず高血糖状態が継続することになります。
血液中の糖分がうまく使われずに残ってしまうことで高血糖の状況になり、微細血管を痛めて糖尿病の合併症をひきおこしたり動脈硬化を促進したりします。
インスリンがないということは命に関わることなのです。
つまり、すい臓がインスリンを作ることができなくなってしまったら、生命維持のために速やかに体の外からインスリンを補う必要があるのです。
1型糖尿病の特徴と原因
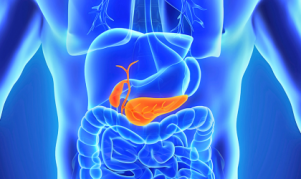
すい臓のインスリンを作ることができなくなる「1型糖尿病」とはどんな病気なのでしょうか。
1型糖尿病は子どもや若い人に多く見られる病気で、幅広い年齢層でウイルス感染などをきっかけに発症します。
感染症にかかっているとウイルスや細菌などの外敵から体を守ろうとして「免疫反応」が働きウイルスや細菌と闘いますが、この免疫反応が暴走して自分自身の体を攻撃してしまうことを「自己免疫」と言います。
自己免疫反応が起こると自分自身の体まで敵と認識してしまい、容赦なく破壊していくのです。
すい臓は胃の後ろ辺りにある20cmほどの細長い臓器です。
食べ物を消化する「すい液」を作って十二指腸に送り出していますが、同時にインスリンやグルカゴンなどのホルモンも作って血液中に分泌しています。
このすい臓の中でインスリンを作る役割をしているのがβ細胞です。
自己免疫反応でこのすい臓のβ細胞が壊されてしまうとインスリンを作ることができなくなり、1型糖尿病を発症してしまうのです。
<1型糖尿病の種類>
1型糖尿病は病気の進み方によってさらに3つに分けられます。
自己免疫反応によるβ細胞の破壊はインスリンがほとんど出なくなるまで進行していきます。
この破戒のスピードが1週間前後のものが「劇症1型糖尿病」、数か月間かかるものが「急性発症1型糖尿病」、半年以上かかるものが「緩徐進行1型糖尿病」です。
劇症1型糖尿病は突然発症して1週間前後でインスリンを補充する治療が開始されます。
インスリンの補充がされないと「糖尿病ケトアシドーシス」という急性合併症によって昏睡状態にもなることもあり、インスリンの摂取は一刻を争います。
高血糖から朦朧状態や昏睡状態になっていたり、血糖値がとても高かったりして発症が確認される場合が多いのも特徴です。
血液検査による自己抗体異常や血糖値の高さを示す「HbA1c」に異常がみられる場合はあまりありません。
もう一つの急性発症1型糖尿病は1型糖尿病の中で最も多いタイプです。
糖尿病の症状が出るようになってから数ヶ月たつとインスリンを補充する治療が必要になります。
血液検査で自己抗体が認められることも少なくありません。
最後の緩徐進行1型糖尿病は半年から数年の期間をかけて徐々にインスリンの分泌量が低下していきます。
2型糖尿病としての経過観察中に血液検査をしたところ、自己抗体が検出されて実は緩徐進行1型糖尿病だったと判明することもあるのです。
内服薬はすい臓に負担をかけるので、治療が必要になった場合はインスリン補充してすい臓を保護します。
▼【ベストセラーを無料プレゼント中!】今すぐに糖尿病を改善したい!3日で血糖値を下げる方法
インスリン治療と低血糖

1型糖尿病の治療でインスリンはなくてはならない薬です。
インスリンの注射をすると体の中で血糖値を下げる作用が起こります。
インスリンが作用しているのに食事を摂っていなかったり、激しい運動をしすぎたりすると血糖値が下がりすぎてしまい命に関わるので注意が必要です。
血糖値が60mg/dlを下回ると異様にお腹がすいて気持ちが悪くなる、動機やふるえ、冷や汗が出る、などの症状が見られます。
さらに血糖値が45mg/dlを下回ると、めまいや脱力感が出てボーとするようになり判断力が低下するのです。
血糖値が30mg/dlになると意識がもうろうとして昏睡状態になり、けいれんを起こすこともあります。
低血糖は初期症状が出た際にすぐ対応すればすぐに回復しますので、低血糖時に起こりやすい症状と対応を覚えておきましょう。
また低血糖の症状の頻度や程度は糖尿病の治療に必要な情報なので主治医に必ず報告することが大切です。
低血糖を予防するためには日常生活で規則正しい食事時間を心がけ運動の際の注意事項を守るようにしましょう。
<低血糖が起きやすいタイミング>
低血糖が起きやすいタイミングを知っておくと初期症状に早めに気づき対処することが可能です。
低血糖を起こす食事関連の原因としては食事の量が少なかった、あるいは食事の時間がいつもより遅れてしまった、といったことが挙げられます。
運動関連の原因としては空腹時に激しい運動をしたり、運動量が多すぎたりすることが考えられます。
他にもアルコールばかり飲んでいて食事を摂っていない、長湯をしすぎた、体調が悪かったなどの原因でも低血糖を起こすことがあるので注意が必要です。
その他、インスリンの量が合っていない可能性もあります。
うっかりしてインスリンを2回打ってしまった、低血糖が起こりやすいのに主治医に報告していなかったためインスリンが不足した、などの原因が考えられるでしょう。
<低血糖にならないための工夫>
低血糖にならないためには食事時間と量を固定すると確実です。
空腹時の運動は避け、長時間続ける場合や激しい運動をする前には体調チェックを行うようにするとより安心だと言えます。
そして毎日の食事時間や運動量、そして体調のメモを手帳やスマホなどを活用して残しておきましょう。
主治医への報告も忘れずできますし、自分の低血糖が起きやすいタイミングや低血糖になった原因を知ることもできるので有効な方法です。
低血糖のサインに気づいたらブドウ糖や砂糖、ブドウ糖を含む清涼飲料水を摂取することが必要です。
どのくらいの量を摂取すれば良いか主治医に確認し、常に持ち歩くようにしましょう。
なお、いざというときのために持ち歩く「糖尿病患者用IDカード(緊急連絡用カード)」もありますので、主治医に相談してみると良いでしょう。
インスリン治療のよくある疑問

初めて糖尿病予備軍と言われた方からこれからインスリン治療を始めるという方まで、インスリン治療について「よくわからなくて不安」と思っている方がいるかもしれません。
ここでは糖尿病とインスリン治療についてのよくある質問をご紹介します。
Q.インスリン治療にはどのくらいお金がかかりますか?
A.医療費は、使用するインスリンの種類、注射量、受診回数により個人差があります。
血糖自己測定などのセルフモニタリングのための費用もかかりますので一概には言えませんが、だいたい月に1万円~1万5千円程度が目安です。
子どもの場合には小児慢性特定疾患治療研究事業の対象になっています。
Q.インスリン治療はずっと続けなければなりませんか?
1型糖尿病ではインスリン治療が一生必要です。
2型糖尿病や妊娠糖尿病などではインスリンは分泌されているが足りないもしくは効きが悪い状態なので、状況によってはインスリン治療が不要になることがあります。
Q.インスリン治療を始めたら、好きのものを好きなだけ食べることができますか?
A.1型糖尿病の方はもともと生活習慣に問題があって糖尿病になったわけではありませんが、暴飲暴食や糖質の過剰摂取を避け、必要な栄養をしっかり摂ることが重要です。
特に子どもの場合にはしっかり栄養を摂ることが大切です。
しかし、2型糖尿病は暴飲暴食や甘いものや炭水化物、果物などに偏って食べてしまう傾向があることから生じた病気です。
2型糖尿病の基本が食事療法であることはインスリン治療が始まっても変わりません。
Q.両親が最近糖尿病になりました。私は子どものころから糖尿病なのですが関係がありますか?
A.皆さんが2型糖尿病の場合は家族の生活習慣や遺伝的な要素もあると思われますが、ご両親が2型糖尿病でご自身が1型糖尿病の場合には関係はないと考えられます。
1型糖尿病はインスリンさえ補えば普通に社会生活が送れる病気です。
Q.1型糖尿病は他の自己免疫疾患との関連がありますか?
A. 自己免疫疾患である膠原病の方が1型糖尿病を発症する頻度は特に多いわけではありません。
ただし甲状腺の自己免疫疾患など、1型糖尿病を発症する頻度が高くなるといわれている自己免疫疾患もあります。
主治医の先生に相談してみましょう。
Q.糖尿病になって何年くらいで合併症がでるのですか?
A. 糖尿病の合併症は病歴の長さよりも、血糖コントロールが悪かった期間の長さに影響を受けると言われています。
インスリン治療をおこなって血糖コントロールをしっかり行うことで合併症の発生を避けることができるのです。
1型糖尿病のご家族がいる方が知っておきたいこと

特にお子さんが1型糖尿になってしまった場合、ご家族は自分を責めたり誰が悪いのか考えてしまったりするだけでなく、将来を悲観してしまうことがあります。
1型糖尿病はウイルス感染などをきっかけにたまたま発症してしまう病気であり、病気になったのは本人のせいでも家族のせいでもありません。
これは大人になってから発症した場合でも同様です。
1型糖尿病はインスリン治療を行えば通常の学校生活や社会生活を継続できる病気です。
1型糖尿病の方の中には上手に病気とつき合い、いろいろな分野で活躍して生き生きと人生を送っている方がたくさんいるので、実際に話を聞いたりインターネットで調べたりすることをおすすめします。
実際に1型糖尿病と共に生きている人の話や姿、体験談や工夫などは参考になることが多いでしょう。
1型糖尿病にはまだわかっていないこともあり治療法は新しい技術の開発により変わっていきますが、現在の医学では1型糖尿病にはインスリンの治療が必須です。
世の中にはさまざまな健康法があり極端な健康に関する信念を持っている人もいますが、1型糖尿病の方にとってインスリン治療の中断は命に関わります。
決して自己判断で治療を中断しないでください。
まとめ
1型糖尿病は感染症などをきっかけに起こる、すい臓がインスリンを分泌できなくなる病気です。
急激に進行するタイプもありますので早期に発見してインスリン治療を始めることが大切です。
インスリン治療をおこなっていると低血糖を起こすことがありますが、低血糖の初期症状やサインを知り必要な対処をとれば問題ありません。
2型糖尿病とは異なり暴飲暴食や運動不足が原因になっているわけではありませんので、インスリン治療を行うことでいつもの生活が送れると考えて良いでしょう。
1型糖尿病の方にとってインスリン治療は生命維持のために必要な治療なので勝手に中断せず、医師と相談しながら上手に付き合っていくことが大切です。
▼糖尿病を徹底解説!血糖値・インスリン・糖尿病合併症・糖尿病専門医・食事療法の記事まとめ
▼【ベストセラーを無料プレゼント中!】今すぐに糖尿病を改善したい!3日で血糖値を下げる方法
